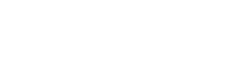Momento desafiador deve resultar em aumentos nos planos de saúde

O setor de saúde privada, ou saúde suplementar como é nomeado no país, está passando por um dos momentos mais desafiadores desde sua regulamentação em 1999. A ANS divulgou nas últimas semanas prejuízo de R$ 3,4 bilhões de planos de saúde médico-hospitalares – os convênios médicos – entre janeiro e setembro deste ano.
Como referência, em anos anteriores à pandemia (2018 e 2019), o setor registrava, para o mesmo período, lucro acumulado de R$ 8 bilhões. Valor que subiu para R$ 16 bilhões em 2020, devido ao lockdown e a consequente postergação de tratamentos e procedimentos médicos. Esse aumento no lucro e uma menor procura por tratamentos de saúde fez com que os preços de planos de saúde individuais e empresariais ficassem com preço congelado ou passassem por reajustes abaixo da inflação no período.
Com o arrefecimento da pandemia em 2022, tudo mudou e o setor passa agora por uma tempestade difícil de ser navegada e que deve levar a aumentos de preço elevados durante os próximos 24 meses.
Três fatores principais explicam o momento atual, de aumento dos custos assistenciais e consequentemente da taxa de sinistralidade:
O primeiro deles, já comentado, seria o represamento de tratamentos e terapias durante 2020 e 2021, devido a pandemia e o lockdown. A pandemia levou diversas pessoas a postergar tratamentos eletivos e cancelar suas terapias. E, ainda que o custo das internações relacionadas ao vírus impactasse negativamente, o saldo de curto prazo foi favorável para os convênios. Agora, porém, os tratamentos e procedimentos foram feitos em volumes e frequência maiores que o esperado. O setor foi também impactado pelo aumento dos custos de insumos hospitalares e equipamentos médicos decorrentes do aumento do dólar e quebra nas cadeias produtivas durante e após a pandemia.
Outro fator a ser considerado seria o aumento dos procedimentos e tratamentos cobertos pelos planos médico-hospitalares. Este ano, o tópico do ROL taxativo vs. exemplificativo foi amplamente divulgado e discutido. O rol taxativo foi a tentativa do setor de definir e delimitar o que planos de saúde são obrigados a oferecer e “arcar” para seus beneficiários, o que, na visão das operadoras, levaria a uma melhor previsibilidade e um setor mais sustentável para a sociedade, já que as regras do jogo estariam combinadas e previstas. Já na visão do consumidor final isso pode ser um risco, uma vez que ele pode precisar de um procedimento ou tratamento não definido no ROL e este não teria cobertura de seu plano, tendo que pagar pelo tratamento do próprio bolso. A medida do ROL Taxativo chegou a ser aprovada, mas depois rapidamente cancelada e o que vigora hoje é um ROL base, no qual as operadoras podem ser obrigadas (se acionadas judicialmente) a pagar por tratamentos e procedimentos não regulados. Além disso, terapias que antes contavam com diretrizes de utilização passaram a ser 100% liberadas. Tratamentos complexos e medicamentos caros também passam a ser custeados com uma menor regulação.
Já o terceiro fator onera o setor e penaliza a todos: o mal uso por parte de beneficiários, e fraudes e abusos por prestadores. É estimado que até um terço da despesa médica do país (por volta de R$100bn) derive de má utilização por beneficiários e prestadores. Vemos na mídia, diversos escândalos sobre reembolsos indevidos, pagamento por procedimentos não realizados, fraude em documentação, entre outros.
Quando somamos esses três fatores, chegamos a um momento que o setor, de maneira consolidada, está operando com despesa médica assistencial (sinistralidade) na casa de 93% de sua receita, o que significa que “sobra” menos de 7% da receita para arcar com todas despesas comerciais, administrativas, tecnológicas, entre outras, que historicamente representam entre 10% e 20% da receita dos planos de saúde. Estes 7% não são suficientes para equilibrar as contas das operadoras, o que faz com que o setor opere com o prejuízo bilionário que mencionamos e que resultará em grandes impactos para as operadoras e também para as empresas. Afinal, são elas, as empresas, as principais fontes pagadoras por saúde no Brasil.
Não temos dúvidas que tudo isso deve impactar em muito as bases de custo dos planos de saúde. Então, será que este setor, com 50 milhões de beneficiários, está mesmo usando um modelo sustentável? Bem, é o que veremos nos próximos anos.
*Fabio De Biase é Líder em Inteligência de Benefícios e Relacionamento com o Mercado na Pipo Saúde.